
子宫内膜厚度对子宫腺肌病患者试管婴儿胚胎移植后妊娠结局的影响

胚胎植人需要胚胎和子宫内膜之间的相互作用,胚胎发育和子宫内膜之间的同步性是辅助生殖技术(ART)成功的关键因素之。除了胚胎质量,子宫内膜容受性也被广泛认为是影响ART结局的主要因素之一。
子宫腺肌病是一种子宫内膜组织异位于子宫平滑肌层内的妇科疾病。有研究报道,在接受ART治疗的不孕症患者中,子宫腺肌病的发生率为7.5%~24.4%。子宫腺肌病会影响子宫蠕动,精子在子宫腔内的运输和胚胎植人,最终导致患者生育能力下降。ART是目前解决不孕症的有效方法之一,体外受精-胚胎移植技术已经成为解决由于子宫腺肌病导致不孕的常用方法。有研究发现,在接受ART治疗时,子宫腺肌病对子宫内膜容受性有负面影响。诊断为子宫腺肌病的女性妊娠率较低、流产率较高,胚胎反复种植失败(RIF)发生率较高。
子宫内膜厚度(endometrial thickness,EMT)是评价子宫内膜容受性最常用的指标之一。关于子宫内膜厚度能否预测ART助孕的妊娠结局,目前尚无共识。但是多数研究认为,子宫内膜薄与低妊娠率相关。然而,很少有研究关注子宫腺肌病患者子宫内膜厚度与胚胎移植临床结局之间的关系。此外,大多数研究只报道了临床妊娠率,并没有报道总的妊娠丢失风险,而这对于不孕症患者来说同样具有重要意义。因此,本文旨在探讨子宫腺肌病患者IVF/ICSI胚胎移植后获得临床妊娠及活产的最佳子宫内膜厚度,并评估子宫内膜厚度对妊娠结局的影响。
收集2015年1月1日至2022年1月31日期间,于西北妇女儿童医院生殖中心以子宫腺肌病为不孕因素之一行IVF/ICSI胚胎移植的患者资料。
纳人标准:(1)诊断中包含子宫腺肌病;(2)每个周期至少移植1枚胚胎;(3)女性年龄在22~49岁之间。
排除标准:(1)夫妇双方任意一方染色体异常;(2)子宫先天性畸形;(3)接受胚胎植入前遗传学检测(PGT)的周期;(4)使用供精或供卵的患者:(5)取消移植周期、无获卵或无可移植胚胎周期;(6)生育力保存周期;(7)未经处理的影响胚胎移植妊娠结局的子宫内因素:如子宫内膜息肉、子宫内粘连、子宫内膜结核病史、输卵管积水伴子宫腔回流等。
共1100个移植周期符合标准被纳人研究。新鲜移植周期扳机日通过经阴道超声测量子宫内膜厚度,冻融胚胎移植(FET)周期在黄体酮给药日通过经阴道超声测量子宫内膜厚度。根据子宫内膜厚度进行分组,共分为9组:子宫内膜厚度<6.0mm组(n=13)、6.0~69mm组(n=26)、7.0~7.9mm组(n=47)、80~8.9mm组(n=141)、9.0~9.9mm组(n=233)、10.0~109mm组(n=214)、110~11.9mm组(n=176)、12.0~129mm组(n=116)和>130mm组(n=134)。
本研究为回顾性研究。由西北妇女儿童医院伦理委员会审查并批准(2022007)。
1.子宫腺肌病诊断标准:(1)继发性进行性痛经、月经过多等临床表现;(2)妇科检查提示子宫增大、质地硬、伴或不伴压痛;(3)存在两种或两种以上超声检查标准:①子宫肌层不对称增厚;②子宫肌层囊性灶;③肌层内岛状高回声信号;④扇形阴影:⑤子宫内膜下线状或点状回声,子宫内膜芽状突起,⑥病灶内有条状血流信号穿过:⑦结合带形态不规则;⑧结合带不连续或中断,结合带厚度>12mm。由我中心两名专业医生使用相同型号的超声仪器对所有子宫腺肌病患者进行重复超声检查。必须同时满足上述三项标准,方能诊断为子宫腺肌病。
2.子宫内膜厚度测量:在新鲜移植周期扳机日或冻融移植周期黄体酮给药日,使用二维667MHz探头进行经阴道超声扫描(SSD-ALPHA7;日立阿洛卡,日本)。由两名有经验的医生使用经阴道超声对每个患者的子宫内膜厚度进行测量。测量单位以毫米(mm)表示。
3.妊娠结局判定:(1)妊娠:胚胎移植术后12~14d测量血清β-HCG浓度>7U/L;(2)生化妊娠:当血清β-HCG浓度≥7U/L时,尚未经超声证实临床妊娠的情况下,血清B-HCG指标下降;(3)临床妊娠:经B超证实宫内或宫外可见妊娠囊;(4)流产确定宫内妊娠后,<20周妊娠自发终止;(5)妊娠丢失:生化妊娠与流产的总和;(6)活产:妊娠超过24周的活产婴儿。
4.观察指标:包括妊娠率、妊娠丢失率、临床妊娠率、流产率、活产率、异位妊娠率、分娩时孕周和新生儿出生体重。妊娠率三妊娠周期数/移植周期数x100%;妊娠丢失率三妊娠丢失周期数/妊娠周期数x100%;临床妊娠率=临床妊娠周期数/移植周期数x100%;流产率三流产周期数/临床妊娠周期数x100%;活产率三活产周期数/移植周期数X100%;异位妊娠率三异位妊娠周期数/临床妊娠周期数x100%。
使用基于R语言的Empower Stats 4.1软件进行统计分析。连续变量使用平均值士标准差表示分类变量使用率表示。使用分类变量的单因素方差分析和c2检验对各组之间的变量进行比较。进行平滑曲线拟合以评估子宫内膜厚度与妊娠结局之间是否存在任何非线性关系。再使用回归模型分析子宫内膜厚度与妊娠结局之间的值效应。P<0.05被认为差异具有统计学意义。
本研究分析了1100个子宫腺肌病患者行IVF/ICSI助孕的移植周期,总妊娠率为64.36%,临床妊娠率为52.18%,活产率为36.64%。
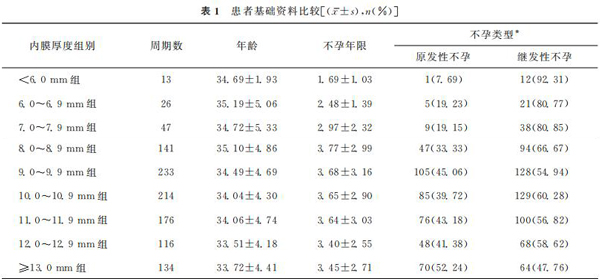
一、各组间患者基础资料比较
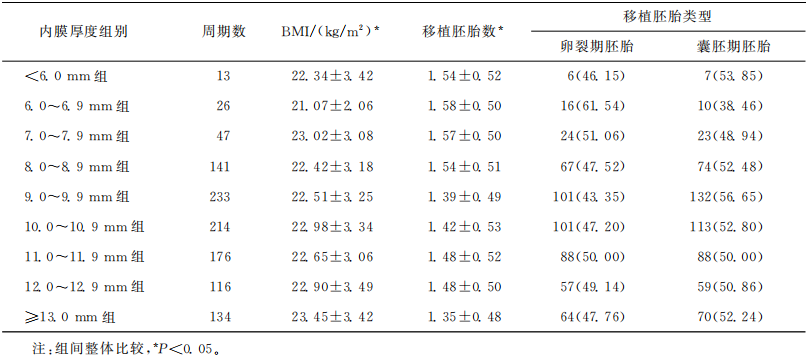
所有患者根据扳机日/黄体酮转化日子宫内膜厚度进行分组,各组女性年龄、不孕持续时间、移植胚胎类型差异没有统计学意义(P>0.05);体质量指数(BMI)、移植胚胎数量及原发性不孕占比差异有统计学意义(P<0.05)。BMI在60~69mm组患者中最低,≥13.0mm组患者中最高;移植胚胎数星在,≥13.0mm组中最低,6.0~6.9mm组中最高:原发性不孕占比在<6.0mm组中最低,≥13.0mm组中最高(表1)
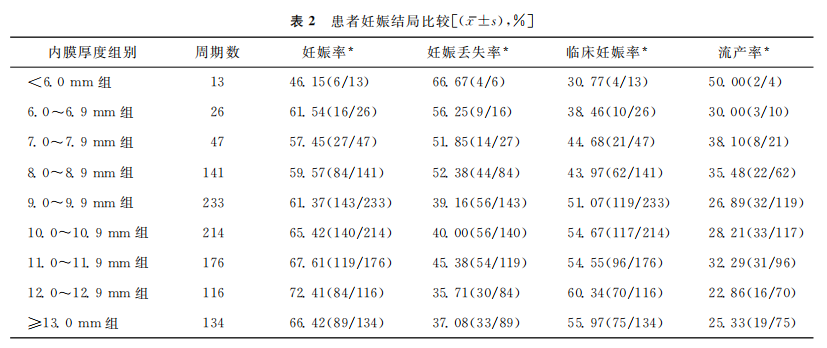
二、各组间患者妊娠结局比较
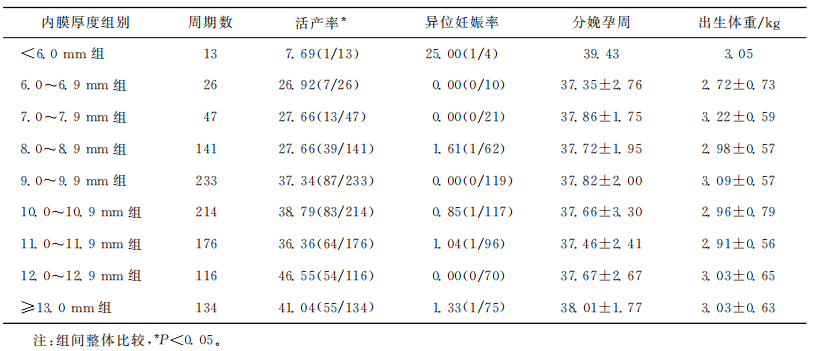
各组的妊娠率、妊娠丢失率、临床妊娠率、流产率和活产率之间存在显著差异(P<005)。:<6.0mm组的妊娠率、临床妊娠率、活产率最低,妊娠丢失率、流产率最高;12.0~12.9mm组的妊娠率、临床妊娠率、活产率最高,妊娠丢失率、流产率最低。此外异位妊娠率、分娩孕周和新生儿出生体重在各组之间无显著差异(P>0.05)(表2)。
三、子宫内膜厚度与临床结局之间的相关性
为了控制年龄、不孕持续时间、BMI、移植胚胎数、移植胚胎类型和不孕类型对妊娠结局的影响,进行多变量Logistic回归分析,以评估子宫内膜厚度与妊娠结局之间的相关性。根据上述因素进行调整后,发现子宫内膜厚度与妊娠率[aOR=1.09,95% CI (103,1.17),P<0.05]、临床妊娠率[aOR=1.10,95% CI (1.04,1.17),P<0.05]、妊娠丢失率[aOR=1.06,95% CI(1.00,1.15),P<0.05]、流产率[aOR=1.05,95% CI (1.00,1.15),P<0.05]和活产率[aOR=1.11,95%CI(1.05,1.18),P<0.05]之间存在显著相关性。子宫内膜厚度与异位妊娠率、分娩孕周和新生儿出生体重之间的相关性不显著(P>0.05)(表3)。
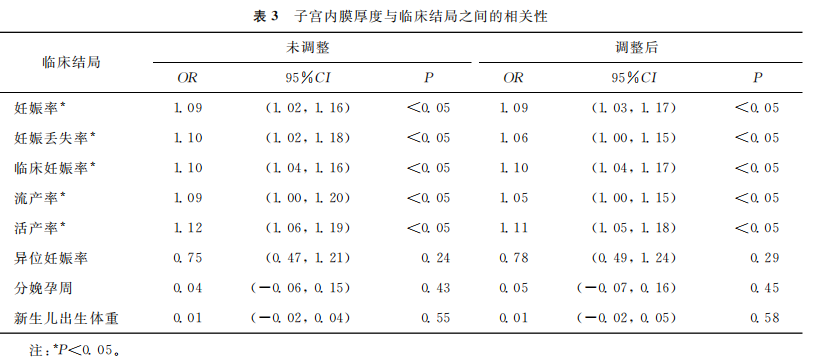
四、曲线拟合
对于子宫内膜厚度、妊娠率、临床妊娠率和活产率等连续变量,制作拟合曲线。中间线表示变量之间的平滑曲线,两侧线代表95%置信区间的上限和下限。所有曲线均根据年龄、不孕年限、体质量指数、不孕类型以及移植胚胎的数量和类型进行了调整。随着子宫内膜厚度的增加,妊娠率呈线性上升趋势,临床妊娠率和活产率则先上升后下降(图1~3)。使用阈值效应分析发现子宫内膜厚度与妊娠率之间呈线性关系(P>0.05;图1),与临床妊娠率之间存在非线性关系(P<0.05;图2),与活产率之间存在非线性关系(P<0.05;图3)。
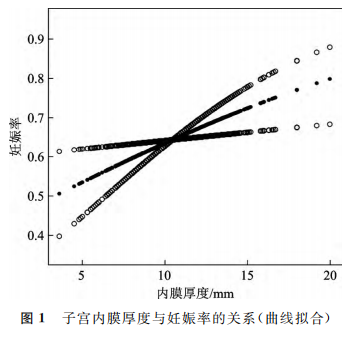
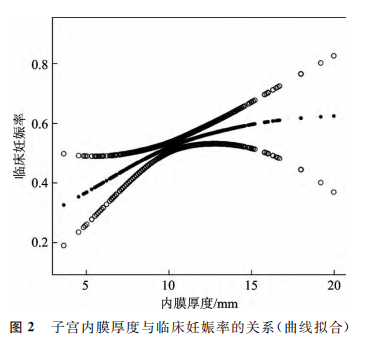
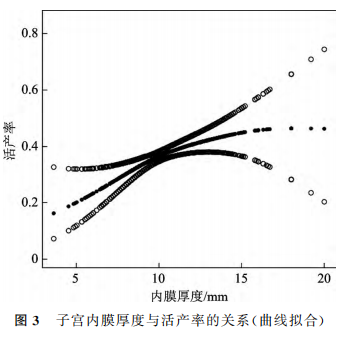
五、阈值效应分析
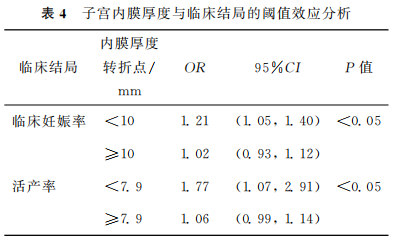
分析子宫内膜厚度与临床妊娠率和活产率的阈值效应。子宫内膜厚度是临床妊娠率和活产率的一个非线性显著预测因子,临床妊娠率转折点为10mm,活产率转折点为7.9mm。当子宫内膜厚度在10mm以内时,子宫内膜厚度每增加1mm,临床妊娠率增加21%;当子宫内膜厚度≥10mm时,临床妊娠率及活产率没有显著增加,但趋于稳定。当子宫内膜厚度在7.9mm以内时,子宫内膜厚度每增加1mm,活产率增加77%;当子宫内膜厚度≥7.9mm时,临床妊娠率及活产率没有显著增加,但趋于稳定(表4)。
子宫腺肌病是一种非肿瘤性良性子宫疾病,其特征是子宫内膜侵人子宫肌层,异位子宫内膜腺体和间质存在于子宫肌肉组织内,周围是肥厚和增生的子宫肌层。子宫腺肌病通常呈弥漫性,体积庞大,主要影响子宫后壁,被称为弥漫性子宫腺肌病。当子宫腺肌病局限时,可能表现为结节(子宫腺肌瘤),偶尔被误诊为肌瘤。多年来,子宫腺肌病的诊断是基于子宫切除标本的病理组织检查。近年来,随着影像学技术的发展,经阴道超声(TVS)和磁共振成像(MRI)技术在诊断子宫腺肌病时发挥了很大作用,其敏感性分别为72%和77%,特异性分别为81%和89%。子宫腺肌病的主要临床表现包括月经过多和痛经,临床检查通常提示子宫变大,变硬,部分女性可能伴有慢性盆腔疼痛。本研究在选择研究人群时,综合了临床表现、妇科检查和经阴道超声的结果,提高了子宫腺肌病诊断的准确性。
子宫腺肌病患者的子宫内膜容受性似乎是受损的。已经发现,子宫腺肌病患者分泌期子宫内膜间质血管化增加,这可能会破坏子宫内膜环境,从而对胚胎植入产生负面影响。子宫内膜容受性是影响胚胎移植妊娠结局的关键因素之一,使用经阴道超声测量子宫内膜厚度通常用于帮助评估子宫内膜转化时间和子宫内膜容受性,具有无创、简单、方便、成本低、可重复性强等优点。目前对于子宫内膜厚度与妊娠结局之间的关系尚无共识。在之前的研究中,测量子宫内膜的时间点不尽相同,如HCG给药当天、取卵当天或胚胎移植当天测量等;除此之外,控制性卵巢刺激方案、冻融胚胎移植(FET)内膜准备方案、移植胚胎数量和胚胎类型等其他方面因素也有所不同。一项包含14项研究的荟萃分析显示,不能将子宫内膜厚度作为决定取消周期或全胚冷冻的依据,关于IVF中子宫内膜厚度与妊娠率之间的关系也未能得出令人信服的结论。
Liu等的研究发现,与子宫内膜厚度在3~8mm的患者相比,子宫内膜厚度≥9mm的患者持续妊娠的可能性明显更高。Groenewoud等对FET周期的回顾性研究发现,补充孕酮当天子宫内膜厚度为9~14mm的患者其胚胎植入率和妊娠率较高。有研究显示,在激素替代FET周期中,当子宫内膜厚度维持在8.7~14.5mm范围时,将获得最佳活产率,而子宫内膜过薄或过厚,活产率将降低[1”。本研究报告了子宫腺肌病患者IVF/ICSI豚胎移植后,为了获得最佳妊娠结局的子宫内膜厚度最小阈值。结果表明,7.9mm内膜厚度是子宫腺肌病患者获得最佳活产率的最低阈值。当子宫内膜厚度大于7.9mm时,活产率并没有显著增加但趋于稳定,此时的活产率被认为是最佳的,因此可以获得与最佳活产率相关的子宫内膜厚度范围;如果子宫内膜厚度过薄,活产率就会降低。本研究从统计学角度探讨了子宫腺肌病患者子宫内膜厚度对最佳活产率的最佳范围,其结果具有重要的临床意义。
本研究还发现,子宫腺肌病患者在行IVF/ICS胚胎移植时,随着子宫内膜厚度的增加,其临床妊娠率和活产率呈上升趋势。当子宫内膜厚度在12.0~12.9mm时,其临床妊娠率和活产率最高,当子宫内膜厚度超过13mm时,其临床妊娠率和活产率略有下降。本研究中子宫内膜厚度<8mm的患者中原发性不孕患者的比例明显低于子宫内膜≥8mm的患者,这提示子宫内膜薄可能是先前子宫腔操作导致的结果。
本研究没有发现子宫腺肌病患者子宫内膜厚度对早产或者新生儿出生体重有任何显著影响,与之前的一些相关研究结果一致。但Ribeiro等发现出生体重评分因子宫内膜厚度的不同而显著不同,可能与本研究人选的人群不同有关。
本研究仍有局限性。首先,这是一项基于随访数据的回顾性研究;第二,子宫内膜厚度超声测量可能会存在一些主观差异;第三,当子 宫内膜厚度超过13mm时,妊娠率、临床妊娠率、活产率都略有下降,但使用阈值分析时却没能计算出切点上限值。未来需要收集更多的子宫腺肌病患者IVF/ICSI胚胎移植周期资料,尤其是子宫内膜较厚的周期,希望能够确定获得最佳妊娠结局子宫内膜厚度的最佳范围。
综上所述,子宫腺肌病患者IVF/ICSI胚胎移植中,当子宫内膜厚度≥7.9mm时,可以获得令人满意的活产率,如果子宫内膜过薄,活产率将降低。基于此研究结果,当子宫内膜厚度达到7.9mm且其他条件合适时,就可以进行内膜转化,准备胚胎移植,无需继续等待或用药使内膜变厚。本研究也发现子宫腺肌病患者的子宫内膜厚度与母亲的早产风险和新生儿出生体重无显著相关性。